
NEW EYE CARE TECHNOLOGIES
症例報告: 角膜の結節に対する微小なアーチ型空間のあるレンズの処方

Dr. Brianna Ryff
2014年に南カリフォルニア オプトメトリー大学を卒業。NSUオプトメトリー学科の角膜とコンタクトレンズの1年間の研修医期間をまもなく修了予定。6月に研修医期間を修了後は個人開業医の元で働くとともにアリゾナ州フェニックスの中西部オプトメトリー大学で非常勤臨床教授としても働く予定です。
3月のニュースレターで、私はDr. Ryffに片眼に強角膜レンズを反対眼にハイブリッドレンズを処方した難しい円錐角膜症例についてインタビューしました。彼女が研修医期間を終えて、NSUを去る前に別の症例についても説明してくれる事になりました。
アーチ型空間を持ったZenlens
強角膜レンズはアメリカでは広く使用されるようになりました。不正乱視のある角膜を覆うことが出来るからです。今回はザルツマン結節性変性による高度の角膜不正乱視のある眼について説明します。Zenlens強角膜レンズには微小なアーチ型空間を持つデザインが選択肢にあります。これはレンズ周辺部に溝が掘られて、瞼裂斑のような角膜周辺部の局所的盛り上がりを包み込むようになります。本症例では、角膜周辺部の進行したザルツマン結節に対してこのレンズを使用しました。
症例
64歳、白人、女性。最近数ヶ月間でぼやけて見えるようになってきたと来院。右眼のほうが症状が強い。2011年にザルツマン結節性変性と診断され、左眼よりも右眼のほうが進行している。角膜の専門家が6~9ヶ月ごとに状態を診ており、新しい眼鏡を処方し、防腐剤の入っていない人工涙液を1時間ごとに大量に点眼させました。患者の視覚は、屈折や視力の検査においては顕著に変化しました。
臨床データ
- 持参した眼鏡:
- 右 S-1.50 C-3.75 Ax179
- 矯正視力(右): 0.4 (ピンホールで0.67)
- 左 S-1.50 C-3.25 Ax163
- 矯正視力(左): 0.5 (ピンホールで0.8)
- 4ヵ月後の屈折状態:
- 右 S-1.50 C-6.00A x171
- 矯正視力(右): 0.67
- 左 S-1.50 C-3.25 Ax163
- 矯正視力(左): 0.67
角膜検査
両眼角膜の耳側、鼻側に高さのある結節があります。最大のものは右眼の耳側にあり、縦2.4mm横1.5mmの大きさです。角膜実質と帯状角膜変性を観察しました。帯状角膜変性は、角膜周辺の結節から角膜中央に向かって伸びる鉄の沈着による変性です。結節により破壊された部位の周辺に非染色部分とフルオレセインが溜まる部分があります。涙液層は瞬目後すぐにブレークアップします。
コンタクトレンズ処方
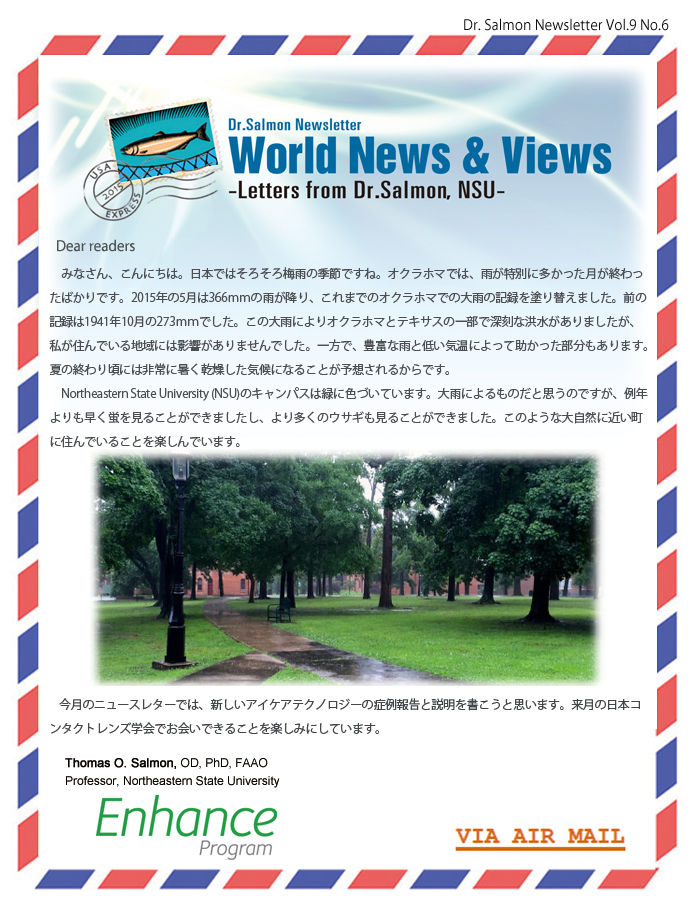
右眼に直径17mmの扁平楕円型のZenlensを処方しました。追加矯正後の矯正視力は1.0でした。左眼の結節は比較的小さいので、直径16mmの扁長楕円型のトライアルレンズを装用したところ、良好な結果でした。矯正視力は1.15でした。今回処方したレンズは良好な視力と装用感がえられました。しかし、右眼の大きな結節の上には軽度の角膜ステイニングが見られました(図1)。
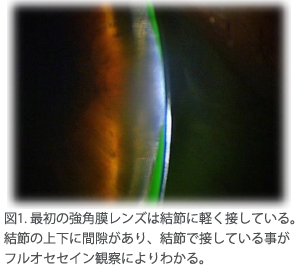
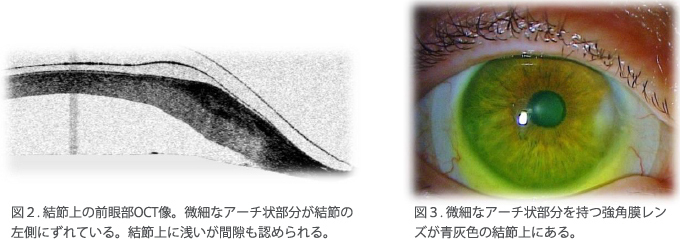
以降のレンズは右眼の結節への圧迫を低減させるために微細なアーチ型空間を持たせたものにしました。微細なアーチ型空間の正確な配置はいくつかの段階を経て決められます。結節の高さ(この症例では約250μm)や強角膜レンズが下方に安定することも大きな要因です。結節上の間隙は若干大きくなり(図2,3)、視力と装用感は良好を維持しました。
結論
ザルツマン結節性変性は視覚に対して非常に有害なものになり得ますので、手術が必要になることもあります。この症例では、強角膜レンズが視力の向上、視覚の安定性、快適性の向上に効果的に寄与することが示されました。アーチ状部分を持ったZenlensを使用することにより、この疾患の後期の患者にも処方することができ、眼鏡による適正な視力補正が出来ない患者でも視力を顕著に向上させることができます。
ツァイスの新しい光学テクノロジー
自覚的屈折検査はコンタクトレンズ診療において非常に重要な検査です。つまり、正確に屈折異常を測定することがコンタクトレンズ処方には不可欠ということです。また、コンタクトレンズの使用者は適正な眼鏡も持っている必要があります。ほとんどの時間にコンタクトレンズを使用しているとしても、次の時には眼鏡が必要になります。
- 朝、コンタクトレンズを装着する前。(コンタクトレンズは起きてから少なくとも1時間程度してから装着することをお勧めします)
- 夜、コンタクトレンズをはずした後。(コンタクトレンズをはずすのもベッドに入る1時間程度前に行うことをお勧めします)
- 眼が疲れたときや、一旦コンタクトレンズをはずしたとき。
- コンタクトレンズが割れてしまったり、失くしてしまったり、交換レンズのストックが切れてしまったとき。
屈折異常を測定する臨床的な方法はこの100年間にほとんど変わっていません。しかし、眼鏡による矯正をより高いレベルに押し上げる新しい技術も出てきました。
- 派面収差測定。屈折異常の新しい測定方法です。
- 自由な形状(Free form)のレンズ表面を持つ眼鏡レンズ
- 新しい光学的ソフトウェア
 Northeastern State University (NSU)では、眼鏡処方の新しいシステムを組み込んだZeissの機器を購入しました。Zeissは彼らが出した新しいi.Scriptionというシステムを視力補正の新基準として紹介しています。このシステムは次の3つから構成されています。
Northeastern State University (NSU)では、眼鏡処方の新しいシステムを組み込んだZeissの機器を購入しました。Zeissは彼らが出した新しいi.Scriptionというシステムを視力補正の新基準として紹介しています。このシステムは次の3つから構成されています。
- i.Prifiler 波面センサー
- i.Scription 屈折ソフトウェア
- i.Terminal 眼鏡レンズのオーダーシステム
i.Profiler
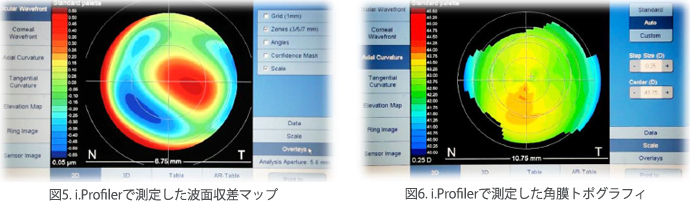
i.Pprofiler(図4)は、波面センサーとオートレフラクトメーターと角膜トポグラファーを組み合わせた測定機器です。波面センサーはShack-Hartmann型で低次収差から高次収差まで測定することができます。取り使いも簡単です。測定者が測定する眼のおおよその位置とピントなどを合わせたらボタンを押します。位置とピントの微調整は機器が自動的に行ってくれて、波面センサー3回とオートレフ、角膜トポグラフィを測定します。そして自動的に反対の眼に移動しますので、反対の眼でも同じことを繰り返し行います。機器が測定しているときに測定者は何もする必要はありません。私も1ヶ月ほど使用してみましたが、測定が困難な例であってもかなり正確に測定が出来る印象を持ちました。図5、6はi.Profilerの測定結果の画面です。このデータはi.Scriptionのインストールされたコンピュータに送られて解析されます。
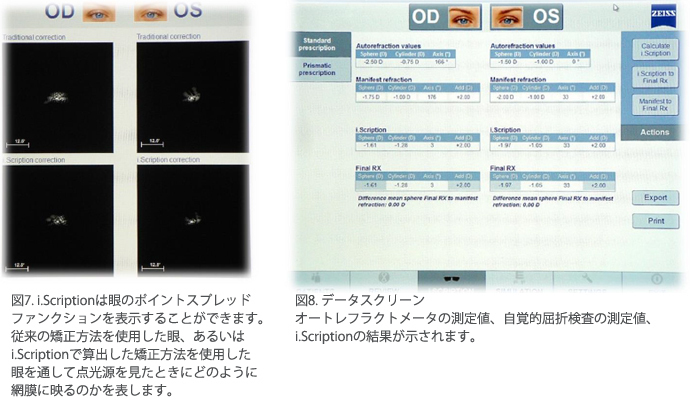
i.Scription
i.Scriptionはi.Profilerから送られてきたデータと従来の自覚的屈折検査の結果から理想的な眼鏡処方を出すためのソフトウェアです。自覚的屈折検査により通常の室内照明(瞳孔が小さい状態)での球面度数と円柱度数を決定し、波面センサーは瞳孔が大きくなったときの低次収差と高次収差を測定します。i.Scriptionは、全ての瞳孔径における平均の球面度数と円柱度数を割り出し、さらに高次収差も取り入れます。高次収差を直接矯正することは出来ないのですが、低次および高次の収差考慮した理論的に適正な球面度数を設定することができます。また、i.Scriptionは、網膜周辺の焦点深度を3次元モデル化して、視野の中で焦点の合う範囲を最適化した球面度数を決めます。0.01Dまで計算したi.Scriptionの結果を自覚的屈折検査結果と同様に表示して、最終的な眼鏡度数をドクターに決めさせます。老眼年齢の患者であれば、近方加入度数も入力します。そして、最終的な眼鏡処方のデータをi.Terminalに送ります。
i.Terminal
i.Terminalは、次のことに基づいた眼鏡レンズを注文できます。
- i.Scriptionから送られてきたドクターの処方箋。
- 患者が選んだ眼鏡フレーム。
- 患者の顔に合わせたフレームの位置。
患者の眼鏡を注文するために次のことを準備してください。
- 患者の顔にフィットするようにフレームを正確に調整します。
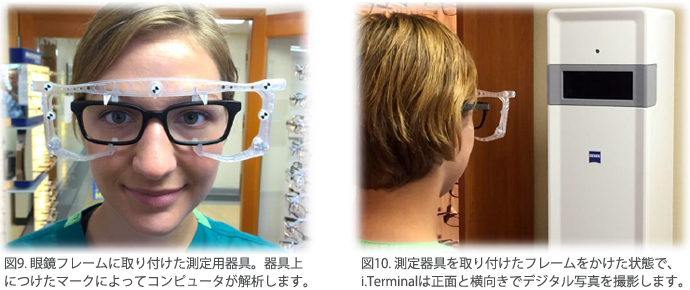
- フレームに測定用器具(図9)をつけて、患者にかけさせ、i.Terminalのカメラに患者を向かせます。
- フレームをかけさせた患者の正面と側面をi.Terminalのカメラで撮影します。
撮影したデジタル写真からi.Terminalは、次のデータを算出します。
- PD
- 頂点間距離
- 顔の形状の傾き
- レンズの傾き
- フレームの大きさと位置
- 累進屈折レンズの最適な高さ
i.TerminalはデータをZeissの会社に送信します。Zeissには、全ての変数を考慮して患者に最適な度数を提供できるように、自由にどんな形状のレンズでも作成することができるCNC旋盤があります。累進屈折レンズでは、フレームの範囲内で度数範囲と視野を最適化されるようにデザインされます。また、コンピュータ、スマートフォン、タブレット端末を使うとき用に最適化された眼鏡を作ることも出来ます。
最初の印象
Zeissのi.Scriptionシステムをまだ1ヶ月しか使用していませんが、i.Scriptionシステムで累進屈折レンズを注文した患者が他の眼鏡と比較して以下の報告をしてくれました。
- より自然な見え方が得られる。
- 慣れるのが楽。
- 鮮明に見える範囲が広い。
- 周辺部の歪みがほとんどない。
- 全ての距離で鮮明に見える。つまり、眼がそれぞれの距離で最適な見え方が得られる位置を自然に見つけて、そこを通して見ているということ。
これまでのレンズと比較して劣っている点はこれまでのレンズと比べて費用がかかることだけです。
BASIC CLINICAL TECHNIQUES – STEREO ACUITY
幼年期は両眼視や視力の発達に関して重要な期間です。子供がはじめて眼科的な検査を受けに来たときには、可能な限り完全な視覚システムの評価をするために次の検査をします。
- 屈折異常
- 眼位と眼球運動
- 両眼視機能
- 眼の健康状態
これらの検査を子供に実施するのは難しいことが多いです。子供はコミュニケーションが取りにくくて、説明を理解させるのが難しくて、すぐに疲れてしまうし、標準的な眼の検査でもなかなか協力してくれないからです。
両眼視機能
視力が完全に発達していない1歳未満児であっても、通常の両眼融像が出来ている必要があります。正常な両眼視では、両眼の視力は同等で、同じ場所を同時に正確に固視することができます。そして脳が右眼と左眼の像を立体的なひとつのものと認識させます。
Worthの両眼融像の3段階
Worthは、成長によって変化していく両眼融像を3つのグレードで表現しました。
- Grade1:
- 両眼同時に認識。両眼で同時に見る事ができる。
- Grade2:
- 平面的な融像。両眼で固視できる。つまり、両眼で同じものを見たとき、両眼から伝わった良く似た画像を脳が受け取り、ひとつの像にすること。しかしこの段階では立体的な奥行きは認識できません。
- Grade3:
- 立体的な奥行きの認識。両眼融像の最終的な段階です。立体視が出来ることにより、非常に小さな奥行きの差も感じることができるようになります。
両眼融像は低いグレードから順々に高いグレードに成長していきます。したがって、Worthのグレード3(立体視)が出来る子供であれば、グレード1、グレード2はすでに出来ているということです。
立体視のスクリーニングテスト
十分にコミュニケーションが取れて、理解できる年齢に達しているなら、最初に立体視の冊子を使った両眼視機能検査を実施します。その子供がスクリーニングテストをパスした場合、完全な両眼視機能があるということになります。パスしなかったら、他の方法で評価する必要があります。
立体視の検査の手順
 図11は標準的な立体視テストですが、次の手順で行います。
図11は標準的な立体視テストですが、次の手順で行います。
- 子供自身が眼鏡を普段使用していれば、それをかけさせます。
- 眼鏡の上か鼻の上に偏光眼鏡を固定します。
- 眼からおよそ40cmの位置に立体視の冊子を持ちます。
- 子供に最初の列の画像を見せて、どれが一番近くに見えるのかを聞きます。冊子によって異なるのですが、見る対象は円であったり、動物であったり、他の図であったりします。
- 子供が最も近くにある図がどれかわからなくなるまで他の列の図を使って続けます。列ごとに両眼視差のレベルが異なります。子供が見ることができる最も下の列の両眼視差が立体視力になります。
- 正常な両眼視機能を持つ子供であれば、立体視力は最低でも40秒はあります。
子供が冊子の中のどの列でも立体視の認識が出来なかった場合のために大きな視差の図を掲載している冊子もあります。立体視検査用の冊子は両眼視機能が正常であるかどうかを診断する早くて簡単な検査です。
(翻訳: 小淵輝明)








